Поджелудочная железа в организме человека играет две важные функции. Одна – это выработка панкреатического сока в совокупности с необходимыми для пищеварения ферментами, а вторая – производство гормона инсулина, который способствует подавлению избыточного уровня сахара в крови.
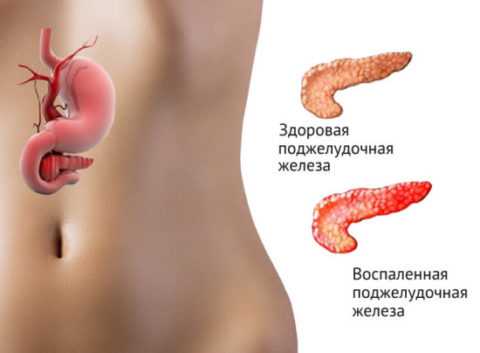
Наличие панкреатита, переходящего в затяжной хронический процесс, негативно сказывается на работе органа, подвергая его необратимым изменениям, при этом затрагивая «островки Лангерганса», производящих инсулин. Панкреатит при сахарном диабете далеко не редкость, особенно, если пациент не уделяет особого внимания здоровому и правильному питанию. Этих два патологических процесса протекают параллельно друг другу.
Панкреатит дает о себе знать характерными признаками и сопровождается множественными синдромами. Сахарный диабет в частых случаях выступает, как осложнение.
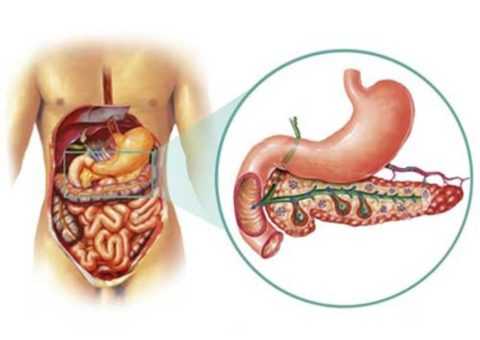 Панкреатит при сахарном диабете требует особого подхода в лечении.
Панкреатит при сахарном диабете требует особого подхода в лечении.
Механизм развития панкреатита и сахарного диабета
Как мы уже отметили, поджелудочная железа ответственна за две основные функции в организме.
Таблица №1. Функции поджелудочной железы:
| Функция | Описание действия |
| Экзокринная | Выработка панкреатического сока в совокупности с ферментами пищеварения. |
| Эндокринная | Производство гормона инсулина, отвечающего за подавление избыточного уровня сахара в плазме крови. |
Образовавшийся воспалительный процесс в поджелудочной негативно влияет на выработку панкреатического сока и гормона инсулина. Недостаток гормона приводит к тому, что, поступающая в организм глюкоза, теряет способность переходить в измененное состояние (гликоген) и откладываться в клеточной ткани печени, а также в жировой и мышечной тканях.
Избыточное содержание сахара приводит к относительной деструкции панкреатических клеток, производящих инсулин. Получается, что при достаточной выработке гормона он просто не способен полностью выполнять свои функции. Это состояние характеризуется относительной недостаточностью инсулина, и влечет панкреатит, диабет II типа.
Если воспалительный процесс значительно усугубляет работу панкреатических клеток и ведет к их деструкции, то это грозит развитием диабета I типа (абсолютная недостаточность инсулина).
Важно. Несмотря на то, что панкреатит и диабет связаны между собой, не всегда отмечается развитие панкреатита при диабете и наоборот. Правильное питание позволит исключить вероятность развития различных осложнений при диабете. В некоторых случаях питание – это основная методика лечения заболевания.
При сахарном диабете панкреатит может образоваться, как осложнение, возникающее на фоне несоответствующего лечения и несоблюдения правильного режима питания. Но иногда именно панкреатит переходит в диабет. Это отмечается при хронизации заболевания, средний показатель периода перехода составляет 5 лет.
 Период перехода хронического панкреатита в сахарный диабет составляет около 5 лет.
Период перехода хронического панкреатита в сахарный диабет составляет около 5 лет.
Особенности развития, течения и причины панкреатогенного СД
Нормальная работа поджелудочной железы не имеет места быть, если у пациента диагностируется сахарный диабет и хронический панкреатит. Некачественная терапия и пренебрежение рекомендациями по правильному питанию способствуют деструкции β-клеток железы. К сожалению, предотвратить процесс отмирания клеточной ткани невозможно.
Механизм перехода панкреатита в сахарный диабет
Мы уже отметили, что период развития диабета на фоне имеющегося хронического панкреатита занимает длительный промежуток времени. Заболевание получило название панкреатогенный сахарный диабет, лечение его напрямую зависит от правильного питания в совокупности с инсулинотерапией и приемом препаратов, содержащих ферменты пищеварения. Процесс развития панкреатогенного диабета протекает в несколько этапов.
Таблица №2. Этапы развития панкреатогенного диабета:
| Этап | Механизм развития |
 Начальный (развитие). Начальный (развитие). | Отмечается систематическое чередование периодов обострения и периодов ремиссии панкреатита. В поджелудочной железе диагностируется воспалительный процесс, который дает о себе знать соответствующими признаками. Степень интенсивности сопутствующих симптомов зависит от тяжести воспалительного процесса. Этот этап занимает значительный промежуток времени – до 10 лет. |
 Пищеварительная дисфункция. Пищеварительная дисфункция. | Этот период сопровождается целым комплексом симптомов:
Этап характеризуется появлением первых признаков нарушения углеводного обмена, сопровождается эпизодами внезапной гипогликемии (снижением в крови уровня глюкозы). Воспалительный процесс в поджелудочной провоцирует выброс инсулина в кровяной поток. |
| Обострение панкреатита. | Активизации заболевания ведет к ослаблению эндокринной функции железы, у человека отмечается нормализация уровня глюкозы, но только утром натощак. После приема пищи отмечается обратная ситуация, уровень сахара значительно превышает отметку нормы и держится на этом уровне длительное время. |
 Заключительный этап (развивается панкреатический сахарный диабет). Заключительный этап (развивается панкреатический сахарный диабет). | Развитие диабета на фоне длительного хронического панкреатита отмечается у 30% пациентов. |
Внимание. Клинические проявления вторичного диабета (панкреатического) схожи с клиникой диабета I типа. Но если их рассматривать более широко, то при диабете I типа отмечается поражение клеточной ткани поджелудочной аутоантителами, чего не наблюдается при вторичном диабете.
Течение
Панкреатогенный СД имеет отличия от СД I типа. Как известно, главная причина образования СД I типа – это тотальная деструкция клеток «островков Лангерганса» (панкреатических). Процессу отмирания способствуют вырабатываемые организмом антитела, разрушающие клеточную ткань поджелудочной.
Но, вот при панкреатогенном диабете поражение клеток происходит постепенно, при они замещаются соединительной и жировой тканями. Отмечается относительная недостаточность инсулина, выработка гормона продолжается работоспособными β-клетками.
Особенности течения панкреатогенного СД:
- У пациентов отмечается склонность к резкому падению уровня глюкозы в крови, что нередко приводит к гипогликемической коме.
- Достаточно редко, но встречаются случаи поражения сосудистой системы (микроангиопатия), а также кетоз и ацидоз.
- Низкая потребность в инсулине.
- Положительный результат достигается соблюдением низкоуглеводной диеты.
- На начальном этапе уровень глюкозы легко поддерживается таблетированными препаратами, но при дальнейшем развитии патологии появляется абсолютная инсулинонедостаточность, что требует проведения гормональных инъекций.
Течение СД в совокупности с хроническим панкреатитом довольно тяжелое, лечение требует заместительной терапии, которая направлена на восстановление углеводного обмена и устранение недостаточности ферментов пищеварения.
Причины
Причины образования панкреатогенного СД могут быть различны. На практике выделяют такие:
- частичная деструкция β-клеток,
- прогрессирующий склероз,
- панкреатит,
- алкоголизм,
- гастродуоденальные язвы,
- избыточный вес,
- наличие предрасположенности к белковой недостаточности.
Внимание. Учеными доказан факт развития панкреатогенного СД на фоне аутоиммунных причин. Образование в организме дефектов иммунной системы, частые рецидивы вирусных инфекционных заболеваний и влияние канцерогенных веществ (например, пестициды и продукты нитроаминовой группы) становятся частой причиной развития патологии.
 Злоупотребление алкоголем приводит к развитию панкреатогенного сахарного диабета.
Злоупотребление алкоголем приводит к развитию панкреатогенного сахарного диабета.
Основное отличие панкреатогенного СД заключается в том, что дисфункция поджелудочной железы происходит под прямым повреждением β-клеток ферментами.
Симптоматика
Клиническое проявление панкреатогенного СД выражается резкими болями режущего характера в области левого подреберья. Появление болевого синдрома связано с приемом пищи, особенно жирной, острой или соленой. Спустя 2 часа после еды, когда пища поступает в кишечник, ей требуется панкреатический сок, который не вырабатывается в должном количестве поджелудочной железой.
На начальном этапе развития болезни боль периодически сменяется затишьем, что означает ложное выздоровление. Если не придерживаться правильного питания, имеющийся панкреатит приобретает хроническую форму, а это в свою очередь высокий фактор образования сахарного диабета.
Прогрессирование панкреатита сопровождается такими проявлениями:
- тошнота,
- вздутие в животе,
- изжога,
- расстройство стула,
- частая отрыжка,
- отсутствие аппетита,
- повышенный метеоризм.
На этом этапе уже можно диагностировать дисфункцию углеводного обмена, спонтанные периодические эпизоды снижения глюкозы в крови. Падение уровня сахара объясняется активацией β-клеток, реагирующих на раздражение усиленным выбросом инсулина.
 Одними из неприятных признаков панкреатогенного СД является повышенный метеоризм и вздутие живота.
Одними из неприятных признаков панкреатогенного СД является повышенный метеоризм и вздутие живота.
Важно. При отсутствии лечения поджелудочной железе все более тяжело становится справляться со своей эндокринной функцией. У пациента отмечается появление толерантности к глюкозе, которая представляет собой скачки уровня сахара после приема пищи, которые длятся достаточно продолжительное время.
Спустя 5 лет после начального этапа, сахарный диабет считается полностью сформировавшимся. Как следствие избыток глюкозы, не переходящий в клетки печени в виде гликогена разрушают сосуды и приводят к образованию микроангиопатии.
Все о панкреонекрозе
Панкреонекроз – это заболевание поджелудочной железы, характеризующееся обширной деструкцией клеток. Развивается, как осложнение панкреатита, и приводит к образованию полиорганной недостаточности. Панкреонекроз относится к патоморфологической диагностике, так как зачастую диагноз ставится уже патологоанатомом.
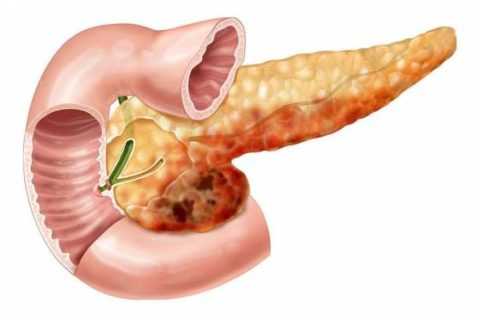 На фото явно наблюдается очаг деструктивного образования.
На фото явно наблюдается очаг деструктивного образования.
Заболевание является наиболее тяжелым осложнением панкреатита. В группу риска в основном входят молодые трудоспособные лица. Развитие болезни происходит в 20-25% всех случаев острого деструктивного панкреатита.
Уровень летального исхода в различных лечебных учреждениях при данном диагнозе колеблется от 30 до 80%. Значительно снизить показатель смертности позволяет ранняя диагностика, своевременная госпитализация и качественная терапия.
Классификация панкреонекроза
Панкреонекроз – это заболевание, развивающееся на фоне воспалительного процесса в поджелудочной железе, характеризуется полной деструкцией клеток. Данную патологию скорее можно назвать не последствием панкреатита, а его стадией, при которой отмечается бурное прогрессирование болезни и ее сложное течение.
В медицинской практике панкреонекроз классифицируется в зависимости от сопутствующих признаков.
Таблица №3. Классификация панкреонекроза в зависимости от признаков:
| Признак | Виды панкреонекроза |
| От распространенности некрозного процесса |
|
| От наличия инфекционного поражения |
|
| От течения патологии |
|
Стерильный некроз (без наличия инфекционного фактора поражения) разделяется на три типа:
- Жировой. Развитие процесса протекает медленно (4-5 суток) и имеет положительную динамику выздоровления при своевременно начатом лечении.
- Геморрагический. Отличается стремительным прогрессированием, в тяжелых случаях открывается внутреннее кровотечение.
- Смешанный. Развитие патологии встречается чаще, чем другие формы. Характеризуется тяжелым течением процесса. Течение болезни характеризуется разрушением жировой ткани, соединительной и паренхимы.
При инфицированном типе панкреонекроза отмечается низкий процент вероятности благополучного исхода. Сложность лечения заключается в наличии дополнительного инфекционного фактора.
Патогенные инфекционные микроорганизмы, попадая в кровеносную систему, разносят инфекцию по всему организму. Следствием такого процесса служит возникновение инфекционно-токсического шока.
Тест: на определение риска сахарного диабета 2 типа

Присоединяйтесь к нашей группе Telegram и узнавай о новых тестах первым! Перейти в Telegram
Поделиться в Facebook Поделиться в VK  Панкреонекроз – это заболевание, имеющее высокий процент смертности.
Панкреонекроз – это заболевание, имеющее высокий процент смертности.
Прогноз выздоровления зависит от обширности поражения поджелудочной. При субтотальном поражении у пациента отмечается отмирание большей части клеток поджелудочной, а тотальное поражение характеризуется полной деструкцией. Обе эти формы являются серьезным патологическим процессом, влекущими к смерти больного.
Патогенез
Некроз тканей поджелудочной железы возникает на фоне преждевременной работы ферментов пищеварения. При нормальной функции они, выходя из печени в двенадцатиперстную кишку, активируются при контакте с желчью и начинают переваривать поступившую в желудок пищу.
При наличии сбоев в работе поджелудочной железы они начинают свое активное воздействие уже в протоках железы, таким образом, переваривая орган, их производящий.
Важно. Процесс уничтожения клеток железы образуется, как правило, на фоне острого панкреатита. А это заболевание, как все мы знаем, возникает при неправильном питании и злоупотреблении алкоголем.
Панкреонекрозу способствуют такие процессы, происходящие в организме при дисфункции поджелудочной железы:
- увеличивается тонус сфинктера Одди. Это мышца, способствующая ограничению доступа в двенадцатиперстную кишку панкреатического сока и желчи,
- производится огромное число пищеварительных ферментов, превышающих в несколько раз показатель нормы,
- увеличивается давление мышечной ткани в панкреатических и выводящих желчь протоках.
Если некрозный процесс продолжает развиваться, к нему присоединяются ферменты, расщепляющие белки. Получается, что поджелудочная железа начинает механизм самоуничтожения, что и приводит к панкреонекрозу.
Причины
Как мы уже отметили, развитию некроза тканей железы способствует острый панкреатит, развитие которого связано с таким причинами:
- злоупотребление алкогольными напитками,
- употребление слишком жирной и острой пищи,
- наличие патологических процессов в желчевыводящих путях,
- наличие инфекционных и паразитарных заболеваний,
- врожденные пороки развития железы,
- наличие оперативных вмешательств на органах брюшной полости.
Важно. По статистическим показателям, панкреонекроз очень часто развивается после бурного застолья, где преобладает жирная пища и чрезмерное количество алкоголя. Врачами отмечена тенденция поступления пациентов с жалобами подобного характера именно после праздничных дней. Хирургам в буквальном смысле слова приходится вытаскивать людей с того света. Но, к сожалению, не всегда это удается.
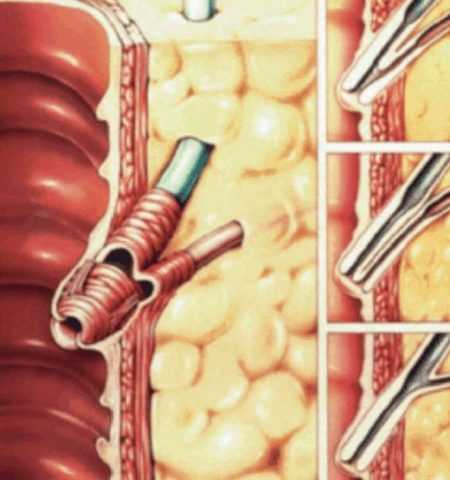 Усиление тонуса сфинктера Одди способствует развитию панкреонекроза.
Усиление тонуса сфинктера Одди способствует развитию панкреонекроза.
Если пациента все же удается спасти от гибели, нередко развивается после панкреонекроза сахарный диабет, что в свою очередь, также является тяжелым последствием панкреатита. Состояние пациента в данном случае значительно усугубляется. Но иногда панкреонекроз образуется уже при наличии панкреатогенного сахарного диабета, особенно при отсутствии диеты и соответствующей инсулинотерапии.
Клиническая картина
Деструктивное патологическое состояние поджелудочной железы, образующееся на фоне острого панкреатита, именуется панкреонекрозом. Зачастую диагностируется заболевание уже при наличии ярких симптомов. Лечение довольно сложное иногда требует оперативного вмешательства.
Таблица №4. Симптоматика панкреонекроза:
| Симптом | Уточнение |
 Болевой синдром. Болевой синдром. | Самым основным признаком является болевой синдром, возникающий в левом подреберье, переходящий в плечо, спину, грудную клетку или низ живота. Интенсивность полностью зависит от обширности некрозного поражения. Преобладает некая закономерность, чем обширнее некроз, тем менее выражена боль. Это связано с отмиранием вместе с клеточной тканью нервных окончаний органа. |
 Рвота и ощущение тошноты. Рвота и ощущение тошноты. | Вместе с появлением боли начинаются приступы рвоты, больного начинает сильно тошнить. Возникновение рвотного рефлекса не зависит от приема пищи и не дает характерного облегчения. Рвотная масса всегда состоит из желчи, а иногда отмечаются примеси крови, которая появляется под воздействием на кровеносные сосуды эластазы. |
 Дегидратация (обезвоживание). Дегидратация (обезвоживание). | Частые неукротимые рвотные позывы приводят организм к дегидратации, то есть обезвоживанию. Признаки дегидратации следующие:
|
 Метеоризм. Метеоризм. | Дисфункция поджелудочной железы приводит к усилению процессов брожения остатков пищи в кишечном тракте, а это обстоятельство в свою очередь вызывает усиленный метеоризм (газообразование, вздутие). Больной нередко страдает запорами и задержкой газов в кишечнике. |
 Интоксикация. Интоксикация. | Токсичные бактерии, поражающие поджелудочную железу, циркулируют в кровеносном русле, вызывая интоксикацию организма. Пациент начинает ощущать такие симптомы:
В тяжелых ситуациях больной впадает в коматозное состояние. |
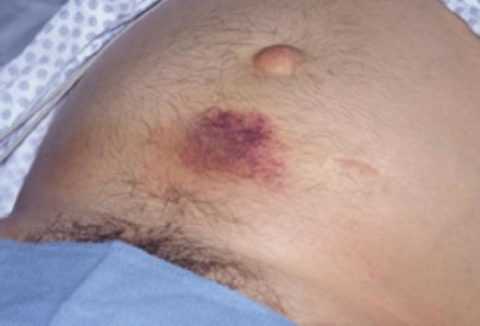 Изменение кожного покрова. Изменение кожного покрова. | В токсической фазе происходит выброс вазоактивных веществ поджелудочной железой в кровь. Этот процесс сопровождается появлением очагов покраснения на коже. При дальнейшем развитии токсического состояния кожа начинает бледнеть, появляется землистый или желтушный оттенок. В области живота, на боках, на спине и ягодицах отмечаются синевато-фиолетовые пятна, что свидетельствует об образовании внутренних гематом. |
Внимание. Снижение интенсивности болевого синдрома наряду с преобладанием симптомов интоксикации свидетельствует о «нехорошем» прогнозе.
Осложнения
Фаза токсемии длиться от 5 до 9 суток, у пациента наблюдается нарастание симптомов даже при проведении интенсивной терапии. После этой фазы наступает следующая – появление постнекротических гнойных образований.
Железа вследствие тяжелого воспалительного процесса значительно увеличивается в размерах, в брюшной полости начинает развиваться гнойный инфильтрат. Все это приводит к развитию полиорганной недостаточности.
Панкреонекроз приводит к таким осложнениям:
- гепатит токсического характера,
- гнойный нефрит,
- кардит,
- дисфункция дыхательной системы,
- инфекционно-токсический шок,
- перитонит,
- желудочно-кишечные кровоизлияния,
- гнойные образования на поджелудочной железе,
- образование кисты,
- абсцесс брюшины,
- ферментативная недостаточность,
- тромбоз.
Диагностика патологии проводится лабораторными и инструментальными методами:
- определение уровня альфа-амилазы,
- рентгенография брюшной полости,
- определение форм и функции железы на УЗИ, МРТ, КТ, РХПГ,
- лапароскопическая диагностика.
Лечение панкреонекроза направлено на восстановление оттока панкреатического сока, обезболивание, снятие симптоматики, подавление протеолитических ферментов.
Прогноз
При развитии панкреонекроза врачи не всегда ставят положительный прогноз для жизни. Благоприятный исход зависит от множества факторов.
Например:
- обширности зоны поражения,
- возраста пациента,
- формы патологии,
- соблюдение диеты и рекомендаций врача,
- наличия сопутствующих заболеваний,
- объема и качества оперативного вмешательства.
И самым основным фактором является своевременность и качество начатого лечения. По статистическим показателям у 25% пациентов, с диагнозом деструктивный панкреатит, развивается сахарный диабет.
Показатель летальности также достаточно высок:
- При асептической форме некроза, показатель смертности составляет от 15 до 40%.
- При инфицированной форме показатель достигает 60%.
Несмотря на то, что смерть у пациентов с панкреонекрозом отмечается в частых случаях, тем не менее, многим удается избежать неблагоприятного исхода. Такие лица нуждаются в постоянном наблюдении врачей даже после выписки из больницы. Им назначается ежедневный прием соответствующих лекарственных препаратов.
Например:
- для нормализации ферментативной функции – панкреатин,
- для устранения спазматических болей в животе – дротаверин,
- при появлении тошноты – метоклопрамид.
Но, стоит сказать, что прием лекарственных препаратов и их дозировка обговаривается с лечащим врачом.
Лечение
Лечение панкреатита и сахарного диабета направлено на подавление разрушающей функции в поджелудочной железе. Методика терапии определяется врачом-эндокринологом в зависимости от анамнеза пациента, тяжести течения патологических процессов и индивидуальной переносимости организма.
Особенности питания при панкреатогенном диабете
Совокупность таких заболеваний, как панкреатит и диабет заставляют человека практически всю оставшуюся жизнь придерживаться специальной диеты.
Из рациона следует исключить такие продукты:
- острые соуса и специи,
- различные сладости,
- сдобную выпечку и белый хлеб,
- жирные и жареные блюда,
- майонез,
- копчености и колбасные изделия.
 Диетотерапия СД при панкреатите запрещает употребление продуктов, содержащих большое количество сахара и углеводов.
Диетотерапия СД при панкреатите запрещает употребление продуктов, содержащих большое количество сахара и углеводов.
При наличии диагноза СД II типа необходимо постоянно вести подсчет потребляемым углеводам и полностью исключить сахар.
Ежедневное питание пациентов с СД и воспалением поджелудочной должно состоять из таких продуктов:
- небольшое количество свежих фруктов,
- не более 300 грамм овощей,
- не более 200 грамм продуктов, богатых на содержание белка,
- до 60 грамм жиров.
Совет. Приготовление блюд желательно проводить на пароварке или в духовке. Суточный прием пищи должен быть 4 или 5 разовый, так как при поступлении в желудок еды начинает вырабатываться панкреатический сок. Приучение организма к такому режиму позволит урегулировать своевременное выделение сока в необходимом количестве.
Консервативная терапия
Лечение пациентов с панкреатитом и сахарным диабетом достаточно сложное. В первую очередь все усилия направляются на восстановление углеводного обмена в организме и ферментативной функции поджелудочной.
В основном врач назначает гормональные препараты, статины (лекарства, снижающие уровень холестерина) и энзимы (препараты, нормализующие углеводный обмен). Самым распространенным препаратом, расщепляющим жиры, белки и углеводы – это Панкреатин, при диабете 2 типа он особенно необходим, так как лечение этого типа диабета в основном связано с правильным питанием и восстановлением обменных процессов.
 Панкреатин улучшает ферментативную функцию поджелудочной железы.
Панкреатин улучшает ферментативную функцию поджелудочной железы.
Важно. Медикаментозная терапия панкреатита в совокупности с диабетом проводится в несколько этапов. Продолжительность лечения может затянуться на длительный период. Все лекарственные препараты необходимо принимать только по назначению врача. Самолечение приводит к необратимым последствиям.
Сахарный диабет всегда требует заместительной терапии, она сводится к нормализации уровня глюкозы в крови и восполнению недостаточности инсулина. С учетом стадии заболевания пациенту назначаются инъекции инсулина либо прием таблетированных препаратов.
Однако во многом состояние здоровья больного зависит от правильно скорректированного питания. И, конечно, не забывайте принимать панкреатин при сахарном диабете, который позволит легче усвоить и переработать поступившую в желудок еду.
