 Диета при остром панкреатите представляет собой комплекс правил, которые необходимо соблюдать. Она направлена на создание полного функционального покоя воспаленной поджелудочной железы путем торможения внешнесекреторной функции органа (секреции и выделения ферментов).
Диета при остром панкреатите представляет собой комплекс правил, которые необходимо соблюдать. Она направлена на создание полного функционального покоя воспаленной поджелудочной железы путем торможения внешнесекреторной функции органа (секреции и выделения ферментов).
Поджелудочная железа при остром панкреатите воспалена, отечна. Выработка панкреатического сока в любом количестве увеличивает деструктивный процесс. При соблюдении щадящего питания при остром панкреатите:
- нагрузка на железу снижается,
- резко уменьшается количество вырабатываемых ферментов,
- приостанавливается самопереваривание воспаленного органа,
- уменьшается воспалительный процесс, боль и диспепсия.
С этой целью список разрешенных продуктов сокращается: из рациона исключаются:
- жареные, острые, жирные блюда,
- продукты, вызывающие сокогонное действие, например, крепкие бульоны.
Эта еда требует длительного переваривания, для чего необходимо большое количество ферментов.
Особенности питания при остром панкреатите

Острый панкреатит — тяжелое заболевание, с тяжелыми осложнениями вплоть до летального исхода. Диета — важный пункт комплексного лечения. Она должна соблюдаться неукоснительно, назначается на длительный срок, иногда — пожизненно. Это связано с профилактической ролью: правильное питание при панкреатите предупреждает очередные обострения и переход заболевания в хроническую форму. Поэтому диетическое питание имеет некоторые особенности.
Первые три дня — голод. При отсутствии поступающей пищи не вырабатывается поджелудочный сок — создаются условия для покоя железы. Ферментативная активность снижается, что приводит к восстановлению воспаленного органа.
В дальнейшем — строгое соблюдение правил по отношению к используемым продуктам. Пища должна содержать:
- повышенное количество белков,
- уменьшенное – углеводов и жиров.
Приготовить блюдо нужно таким образом, чтобы соблюдалась химическая и механическая защита пищеварительных органов:
- маленькие порции,
- еда измельчена и перетерта,
- температура — средняя, чтобы пища была теплой, а не горячей или холодной.
Пища готовится на пару или на воде, подается в жидком, полужидком, протертом виде. Принимать ее рекомендуется дробно. Нужный объем подскажет гастроэнтеролог.
Запрещены продукты:
- стимулирующие выработку соляной кислоты в желудке, поскольку параллельно увеличивается секреция панкреатического сока,
- вызывающие метеоризм — вздутие кишечника,
- возбуждающие деятельность желчного пузыря.
Переход на самостоятельное нормальное питание необходимо осуществлять как можно раньше.
Никаких особенностей питания после приступа острого панкреатита, зависящих от возраста и пола, не существует. Ребенок, взрослый и пожилой человек используют одинаковые принципы питания. Женщина чаще страдает холециститом, поэтому приступы острого панкреатита развиваются на фоне желчнокаменной болезни. В таких случаях нельзя кушать молоко и яйца. Из рациона исключается сладкое, если диагностирован диабет.
Как составить рацион больного?

После перенесенной операции в первые 3–4 дня назначается полный голод. В зависимости от тяжести состояния может быть разрешено питье. Объем жидкости назначается и контролируется врачом стационара.
В дальнейшем постепенно вводятся различные продукты, активизирующие пищеварение. Рацион составляется индивидуально, но соблюдаются общие правила:
- должны запрещаться определенные продукты,
- энергетическая ценность постепенно увеличивается,
- дробность питания сохраняется, пока не наступит стадия ремиссии.
Калорийность:
в первые два дня, если позволяет состояние больного — до 600 ккал в день.
- 5 день — 600–800 ккал в день,
- 6–9 день — 1000 ккал,
- в последующие дни постепенно увеличивают суточную энергетическую ценность до 2300–2500 ккал, расширяют продукты.
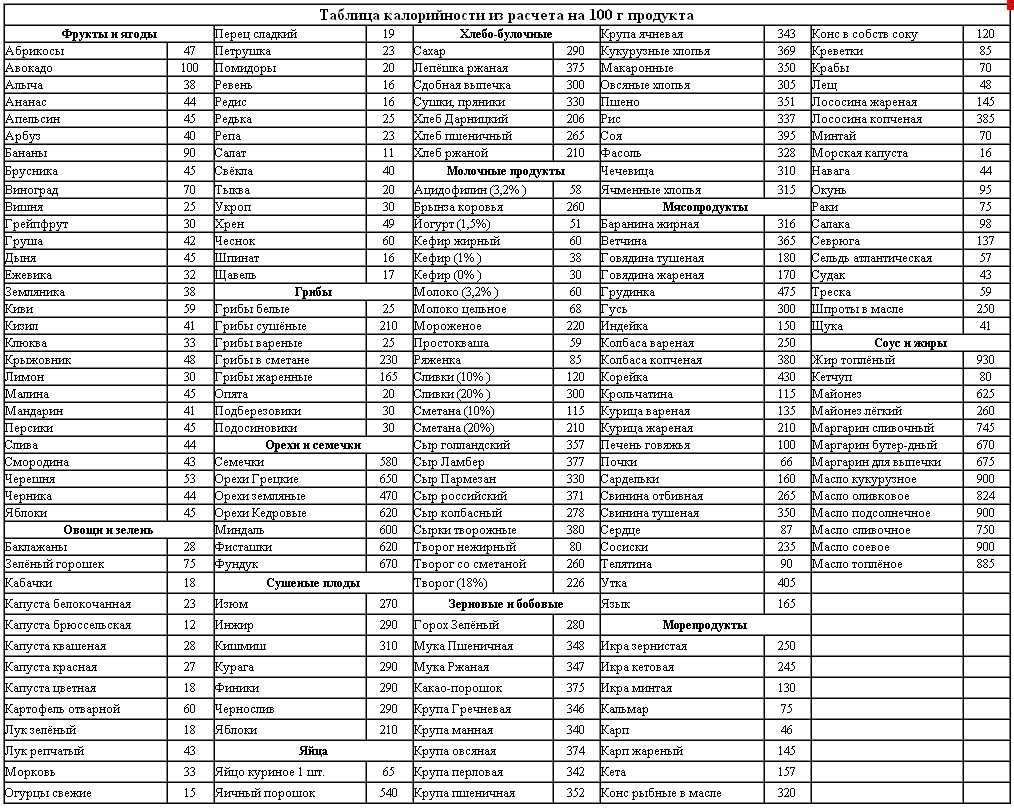
Для определения калорийной ценности продуктов существует специальная таблица, по которой рассчитывается суточный рацион. Используя аналогичную таблицу с указанием полезных и запрещенных продуктов, составляют примерный вариант меню на неделю.
Меню после приступа на 4 день болезни
После полного голода назначают стол № 5п первый вариант по Певзнеру (с механическим и химическим щажением). Больному можно есть при остром панкреатите, но калорийность пищи при этом снижена, а перечень продуктов для приготовления сокращен.
Тест: на определение риска сахарного диабета 2 типа

Присоединяйтесь к нашей группе Telegram и узнавай о новых тестах первым! Перейти в Telegram
Поделиться в Facebook Поделиться в VKРазрешается:
- жидкая несоленая пища,
- углеводы — сахар, мед,
- 2,5 л жидкости в день — отвары из шиповника и смородины, морс из клюквы, свежеотжатые соки.

Запрещены:
- соль,
- жиры, за исключением сливочного масла — 5 г на порцию,
- продукты, стимулирующие секрецию желудочного и панкреатического сока (мясные, грибные, рыбные бульоны, супы из гороха и фасоли, яйца жареные или сваренные вкрутую).
Из разрешенных продуктов (нежирное мясо, птица, рыба без кожи, овощей, кроме тыквы и свеклы) готовятся слизистые или крем-супы.
Общая калорийность составляет 500 ккал.
Питание после приступа панкреатита на 7–8 день
Когда острый приступ купирован и боль прекратилась, калорийность пищи на 7–8 день повышается до 1000 ккал:
- жиры — 10 г,
- белки — 50 г,
- углеводы — 250 г.
Далее такая же энергетическая ценность продуктов сохраняется месяц. Изменяется только соотношение белков, жиров и углеводов. Диетический стол в этот период — № 5п второй вариант.

Примерное меню в этот период:
- первый завтрак — каша на воде из риса, тертое яблоко, некрепкий сладкий чай,
- второй завтрак — морковное пюре, мясо курицы, отвар из шиповника,
- обед — вегетарианский бульон, нежирная рыба, пюре из картофеля, апельсин,
- полдник — творог с низкой жирностью, сок,
- ужин — простокваша.
Лечебная диета на 9–15 день
Калорийность пищи разрешена более 1000 ккал в день:
- белки — 60 г,
- жиры — 20 г,
- углеводы — 300 г.
Срок соблюдение калоража в таком объеме — недельный. В дальнейшем постепенно повышается и количество употребляемых продуктов и их разнообразие.
Список разрешенных продуктов расширяется на 9–15 день, но употребление новых ограничено. Можно готовить белковый омлет из 2 яиц (желтки используются для приготовления блюд). Сырые яйца, жаренные или сваренные вкрутую категорически противопоказаны.
И также запрещены сладкие молочные продукты. Рекомендуются кисломолочные с низкой жирностью.
Овощи в сыром виде (лук, белокочанная капуста, чеснок, редька), свежие фрукты и ягоды запрещены. В небольшом количестве разрешаются свежие огурцы и помидоры без кожуры, листья салата.
Углеводы можно применять в виде сахара — 30 г (1 столовая ложка) или меда (20 г).
Какие продукты стоит исключить из рациона?

На каждом этапе болезни категорически противопоказано применение:
- жирной пищи в больших количествах,
- жареного мяса и рыбы,
- копченостей,
- соленостей,
- маринадов,
- консервов,
- наваристых бульонов,
- чеснока, лука, редьки,
- сдобного теста.
Такая диета полезна не только для воспаленной поджелудочной железы, но и защищает печень. Калорийность постепенно увеличивается, хотя блюда, по-прежнему нужно делать без соли. Строжайшая диета № 5 может постепенно отменяться через 12 месяцев, тогда же разрешается использовать любой вкусный домашний рецепт. Но каждый новый продукт вводится постепенно.
Ограничения в питании после перенесенного острого воспаления в поджелудочной железе крайне важно — без его соблюдения трудно добиться стойкой ремиссии. Поэтому необходимо придерживаться всех лечебных рекомендаций, включая диету.
