Цирроз печени является хронической неизлечимой патологией. Невозможность эрадикации (ликвидации) заболевания, обусловлена изменением структуры печеночной ткани, вследствие трансформации гепатоцитов (клеток печени). Под влиянием негативных факторов живые гепатоциты, обеспечивающие все функции органа, преобразуются в плотную и недееспособную соединительную ткань. Циррозы классифицируются по причине происхождения, но независимо от этиологии, процесс отмирания печени является необратимым.
Механизм развития
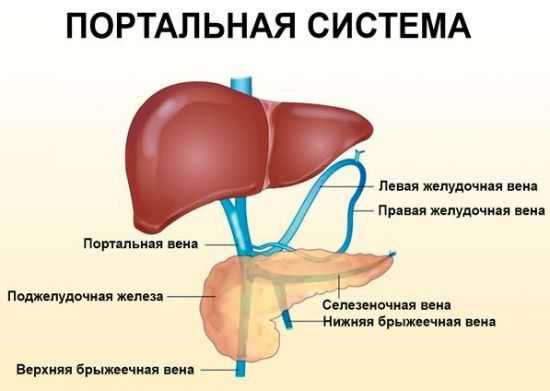
Одна из разновидностей болезни – портальный цирроз печени, возникает на фоне разрастания рубцовой ткани и образования многочисленных перегородок (септ) внутри железы. Септы разделяют клетки и капилляры и препятствуют нормальному кровообращению внутри печени. Нарушается отток крови, что провоцирует повышение давления в портальной (воротной) вене и увеличение ее размеров. Развивается портальная гипертензия.
Справка! Нормативные границы размеров воротной вены должны укладываться в рамки: по длине от 6 до 8 см, по диаметру до 1,5 см. Изменения являются патологией.
Портальная вена представляет собой крупнейший сосуд, в который стекается кровь из смежных органов пищеварительной системы (кишечника, желудка, селезенки), для дальнейшей отправки в печень с целью фильтрации. Очищенная от токсических соединений и продуктов распада кровь возвращается обратно в системный кровоток. При замещении здоровых клеток печени рубцами, атрофируются функции печени по производству и выделению желчи, расщеплению белков, образованию гликогена, поддержанию баланса гормонов и фильтрации крови.
Вредные вещества автоматически попадают в малый круг кровообращения, что вызывает сильную интоксикацию организма. По мере разрастания соединительной ткани и отмирания гепатоцитов, сосуды печени искривляются, оттесняются в сторону. Варикозное расширение портальной триады (дистальные ветви печеночной артерии, желчный проток, ветви воротной вены), высокое давления крови, наличие тромбов, приводит к растяжению и ломкости сосудистых стенок. В конечном итоге это грозит разрывом вен и кровотечениям внутренних органов.
Причины
Основные причины цирроза связаны с хроническим алкоголизмом, перманентным отравлением организма ядовитыми веществами (вредное производство, некорректный прием медикаментов), дисбалансом в рационе (дефицитом витаминов и белковой пищи), хроническими гепатитами. Особую роль играет внутрипеченочная портальная гипертензия при циррозе печени, развитие которой обусловлено:
- глистными инвазиями печени (стронгилоидоз, описторхоз, шистосомоз),
- пороками развития вен портальной системы,
- варикозным расширением, закупоркой печеночных вен,
- образованием множественных кист в железе (поликистоз печени),
- онкологическими процессами,
- воспалением желчных протоков (холангит) и их сужением (стриктура),
- застоем желчи (холестаз).
Причиной нарушения циркуляции крови в протоках может стать образование спаек в постоперационный период после хирургического вмешательства. Согласно медицинской статистике, по гендерной и возрастной принадлежности, цирроз чаще характерен для мужчин в возрасте 40+. В первую очередь, это связано с неумеренным употреблением спиртного.
Прогрессирование патологии
Стадийность цирроза данного вида обусловлена прогрессированием портальной гипертензии. Признаки и осложнения патологических изменений воротной вены схожи с циррозной симптоматикой. Заболевание проходит следующие стадии развития:
- начальная или предасцетичесская (с умеренными или незначительными проявлениями),
- асцетическая (с ярко выраженными соматическими признаками и внешними изменениями),
- кахетическая (с присоединением тяжелых осложнений).
На последней стадии развивается терминальное состояние, характеризующееся патофункциональными изменениями всех органов и систем и заканчивающееся смертью пациента.
Симптоматика заболевания соответственно стадиям
В исходной стадии болезни симптомы могут не указывать на проблемы в гепатобилиарной системе организма. Из-за неопределенных проявлений пациенты редко обращаются за врачебной помощью в предасцитической фазе портального цирроза. В дальнейшем, это может стать фатальной ошибкой. Ранняя диагностика является единственным шансом увеличить продолжительность жизни.
К признакам, на которые следует обратить внимание, относятся:
- хроническая сонливость и усталость,
- астения (нервно-психологическая слабость),
- расстройство пищеварения, выраженное чередующимися обстипацией (запор) и диареей (понос).
- интенсивное газообразование,
- регулярные носовые кровотечения (без видимых причин),
- тяжесть в эпигастральной (подложечной) зоне, особенно после приема пищи,
- боли в правой части живота после спортивных упражнений (других физических нагрузок),
- выделение под кожей сосудистой сетки (телеангиэктазия или «сосудистые звездочки»).
Чуть позже присоединяется потеря аппетита, горький привкус во рту после пробуждения, систематические приступы тошноты, бледность кожных покровов. На фоне нарушения процессов обмена, кроветворения и кровообращения наблюдаются гормональные сбои. У женщин это выражается нарушением овариально-менструального цикла (НОМЦ). У мужчин – снижением эректильных возможностей (вплоть до импотенции) и ростом молочных желез (гинекомастией).
Вторая стадия патологии характеризуется усилением перечисленных признаков, и возникновением новой симптоматики: перманентный болевой синдром в правом подреберье, рефлекторный выброс содержимого желудка через рот (в рвотных массах могут содержаться сгустки крови), снижение массы тела без диет и физической активности, отвращение к еде, шершавость и сухость кожи, образование геморроидальных шишек в перианальной области и прямой кишке, вследствие расширения вен пищевода,
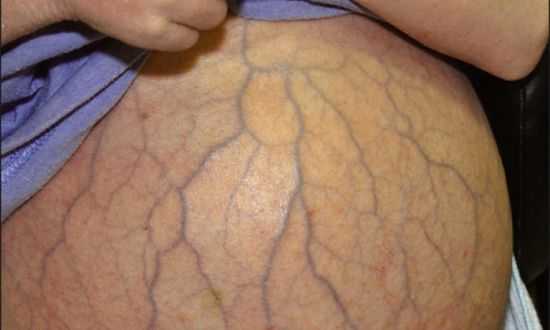
Внешний вид живота пациента с портальным циррозом, осложненным водянкой
Внешними изменениями являются:
- вздутие живота с характерным выпиранием сосудистой сетки (иногда, возникновение грыжи в зоне пупка),
- отеки нижних конечностей,
- отек и изменение цвета языка с желто-розового на фиолетовый («печеночный язык»),
- желтый цвет глазных яблок (чуть позже желтеют кожные покровы) и покраснение ладоней,
- темный цвет мочи и обесцвечивание экскрементов.
Вследствие прогрессирования портальной гипертензии нарушается снабжение кислородом и питательными веществами гепатобилиарной системы. Сосудистые стенки утрачивают эластичность, в них образуются поры. Свободная жидкость перестает выводиться из организма, происходит аккумуляция лимфы и жидкости в брюшной полости, то есть асцит. Патология переходит в третью стадию, без шансов пациента на выживание.
Кахетическая стадия является конечной. Кожа приобретает яркий желтый цвет. Из-за дефицита питательных веществ, и неспособности их усваивать, прогрессирует истощение, вплоть до крайней степени кахексии. Водянку не удается ликвидировать посредством медикаментов. Операция по удалению жидкости искусственным путем через прокол в брюшине (лапароцентез) приносит только временное облегчение. Жидкость продолжает накапливаться и после вмешательства.
Тест: на определение риска сахарного диабета 2 типа

Присоединяйтесь к нашей группе Telegram и узнавай о новых тестах первым! Перейти в Telegram
Поделиться в Facebook Поделиться в VKРазвиваются перманентные кровотечения внутренних органов различные по интенсивности. Активизируются другие хронические патологии, с которыми из-за прогрессирующего цирроза, организм не способен бороться. Вследствие тяжелой интоксикации развивается печеночная энцефалопатия, характеризующаяся нервно-психологическими расстройствами: атаксия (нарушение координации движений), нервный тик, замедленные реакции на внешние раздражители и события вокруг, рассеянность внимания, нарушение функций речи, памяти и мозговой деятельности. Итогом является печеночная недостаточность, бессознательное состояние комы, и смерть пациента.
Диагностические мероприятия
Уже на предасцетической стадии, пальпационный осмотр врача выявляет гипетомегалию (увеличение печени) и спленомегалию (увеличение селезёнки). Это является прямым показаниям для назначения лабораторной микроскопии крови, исследования биопата, и процедур аппаратной диагностики для дифференциации печеночной патологии. На асцетическом этапе развития при перкуссии (манипуляции простукивания живота), слышен глухой звук, визуально живот увеличен в размере, кожа имеет желтоватый оттенок, просвечивается венозная сетка.
Диагностика цирроза печени
При выраженной водянке на второй стадии анализы берутся для подтверждения диагноза портальный цирроз, определения тяжести болезни и степени гипертензии. К методам лабораторного исследования относятся:
- ОАК (общий клинический анализ крови),
- коагулограмма (кровь на качество свертываемости),
- биохимия крови,
- общий анализ мочи.
По результатам ОКА при портальном циррозе выявляется низкий уровень лейкоцитов, тромбоцитов, гемоглобина. В моче обнаруживается желчный пигмент урохром (уробилин). По коагулограмме определяется временное соотношение между свертываемостью «здоровой» плазмы и кровью больного человека — протромбиновый индекс (ПТИ). Снижение процентного значения индекса свидетельствует высокой вероятности кровотечений.

Биохимические показатели крови указывают на чрезмерно завышенный уровень печеночных ферментов АСТ (аспартатаминотрансферазы), АЛТ (аланинаминотрансферазы), Альфа-Амилазы, ЩФ (щелочная фосфатаза), желчного пигмента (билирубина). Низкое значение или полное отсутствие белка альбумина. Аппаратное обследование проводится посредством УЗ-диагностики с допплерографией (исследование сосудистой системы печени), ректоскопии (эндоскопия эпителия прямой кишки). По необходимости назначается компьютерная томография печени и ангиография сосудов.
Ультразвуковое исследование брюшной полости фиксирует следующие изменения:
- варикозное расширение портальной и селезеночной вены,
- высокую плотность и неспособность печени к проведению ультразвука,
- деформацию контуров и гетерогенную (неоднородную) структуру железы,
- увеличение селезенки в объеме,
- аккумуляцию жидкости в брюшной полости,
- язвенные поражения, кровотечения органов ЖКТ и печеночную недостаточность (в кахетической стадии).
При УЗИ с допплерографией определяется степень закупорки сосудов, наличие тромбов, скорость циркуляции крови. На ректоскопии отмечается варикоз геморроидальных вен. КТ, помимо диагностики портального цирроза, может показать наличие опухолей или иных новообразований в печени. Для исследования биопта производится забор тканей органа (биопсия). По результатам определяется стадийность патологических изменений железы.
Лечение
Консервативная терапия направлена на торможение деструкции печени снижение давления в портальной системе, уменьшение симптомов асцита. Схема и дозировка лекарственных средств определяется врачом. Самолечение опасно для жизни. Медикаментозное лечение включает применение:
- гепатопротекторных препаратов для сохранения здоровых гепатоцитов (Эссенциале Форте Н, Эссливер, Фосфоглив, Энерлив),
- синтетических желчных кислот с целью удаления токсинов (Урсосан, Урсофальк)
- аминокислот и средств липотропного воздействия для предотвращения жировой инфильтрации (Гептрал, Гепа-Мерц, Липоевая кислота),
- иммуномодулирующих лекарств,
- антидепрессантов и седативные лекарства для стабилизации психоэмоционального состояния.
- противовирусной терапии Интефероном,
- диуретических (мочегонных) препаратов для облегчения симптомов водянки (Лиакаб, Диувер, фитоотвары лекарственных трав).
Параллельное лечение портальной гипертензии при циррозе печени проводится:
- медикаментами для снижения кровяного давления (ингибиторы АПФ),
- лекарствами для регуляции частоты сердечных сокращений (Β-адреноблокаторы),
- препаратами для остановки острых кровотечений из ЖКТ при варикозном расширении вен пищевода (Соматостатин и др.).
Пациенту назначается диетотерапия, строгое ограничение физической активности. Питание следует организовать согласно правилам лечебной диеты «Стол №5» (по классификации В. Певзнера). При ухудшении состояния показано стационарное лечение. Запрещается употребление любых спиртосодержащих напитков. Прием алкоголя нивелирует результаты терапии, ускоряет развитие осложнений, и приближает летальный исход.
Способы хирургии портального цирроза
Облегчить состояние больного циррозом и продлить ему срок жизни, способны методы хирургического лечения. Для отведения жидкости при водянке проводится прокол стенки брюшной полости лапароцентезом. Такая операция помогает облегчить состояние пациента при циррозе, осложненном асцитом.
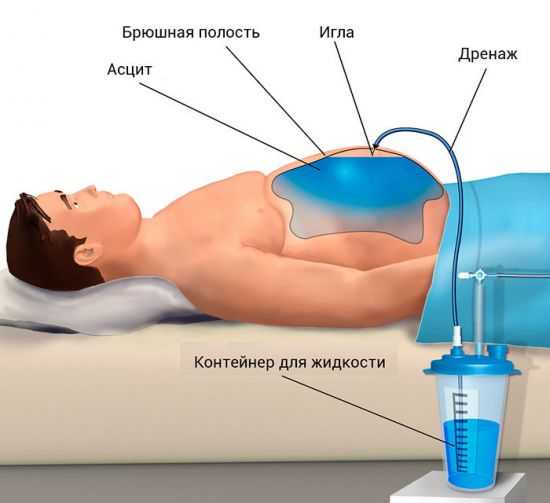
Лапароцентез (схематичное изображение) — метод выведения жидкости из брюшной полости при асците
Для купирования желудочно-кишечных кровотечений предусмотрено проведение ПКШ (портокавальное шунтирование). С помощью этой методики хирургическим путем создается искусственное русло для отвода крови в обход печени. Это помогает уменьшить давление в воротной вене и других сосудах портальной системы печени. При обильных кровотечениях смертельный риск портокавального шунтирования колеблется от 5 до 50%.
Кроме ПКШ, может быть проведена деваскуляризация. Операция по резекции варикозных вен с выраженными разрывами, находящихся в абдоминальном отделе пищеварительного тракта и кардиальной части желудка. При запущенном варикозе селезеночной артерии производится ее эмболизация (перекрытие кровотока). В случае чрезмерного увеличении объема селезенки, может быть принято решение по удалению лимфоидного органа.
Кардинальным хирургическим способом является операция по пересадке донорской печени (трансплантация железы). Это сложная манипуляция, доступная не всем по ряду причин:
- высокий риск отторжения донорского органа,
- стоимость операции,
- отсутствие подходящего донора,
- наличие у пациента раковых опухолей, СПИДа, дыхательной и сердечной недостаточности.
Кроме того, в кахетической стадии высока вероятность смерти в постоперационный период.
Прогноз
Циррозное поражение печени, независимо от причины его происхождения, является неизлечимым. В половине случаев патология осложняется водянкой, что значительно ухудшает прогноз на выживаемость. Портальный цирроз, диагностированный на последней стадии, заканчивается смертью пациента в течение года. При выявлении болезни в более раннем периоде, срок жизни измеряется пятью годами. Шансы прожить 10–12 лет имеются только в случае раннего обнаружения патологических изменений, и безукоризненном соблюдении всех врачебных рекомендаций.
