Воспаление поджелудочной железы (панкреатит) – очень серьезное заболевание, которое сопровождается ярко выраженной симптоматикой и может в короткие сроки «уложить» человека на больничную койку. Протекать оно может как в хронической, так и острой форме. Лечение воспаления поджелудочной железы представляет собой сложный процесс, требующий от больного много сил и терпения. А как проявляется панкреатит и что включает в себя его терапия, вы сейчас и узнаете.
Причины
Воспаление головки или хвоста поджелудочной железы могут спровоцировать различные факторы. К ним относятся:
- стрессы,
- длительный прием лекарственных препаратов,
- наследственность,
- курение,
- злоупотребление алкогольными напитками,
- неправильное питание,
- операции на поджелудочной железе,
- травмы пищеварительного тракта,
- воспалительные заболевания других органов пищеварительного тракта.
Из всех вышеперечисленных причин развития панкреатита наиболее распространенными являются неправильное питание и злоупотребление алкоголем. Жирная, жареная, копченая, соленая пища, а также этиловый спирт, содержащийся в спиртных напитках, становятся причиной чрезмерного выброса пищеварительных ферментов в 12-перстную кишку, что оказывает серьезную нагрузку на орган. Из-за постоянной перегрузки работа поджелудочной нарушается, от чего в ней возникают воспалительные процессы, провоцирующие спазмы в протоках железы, через которые и происходит выброс пищеварительных ферментов в 12-перстную кишку.
Так как спазмы способствуют уменьшению просвета протоков, процесс оттока пищеварительных ферментов нарушается, и они начинают скапливаться внутри железы, активизируя в ней процесс самопереваривания. В результате этого ее клетки еще сильнее повреждаются и часть из них погибает, что становится причиной дисфункции поджелудочной железы.
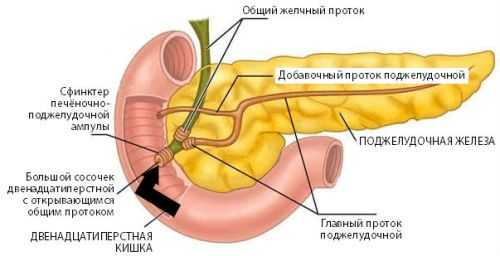
Строение поджелудочной железы
В силу того, что восстановить функциональность погибших клеток нельзя, вылечить панкреатит становится невозможным. Однако у каждого больного имеется большой шанс предотвратить дальнейшее развитие болезни и сохранить, хоть и на низком уровне, функциональность железы.
Признаки
Говоря о том, какие симптомы возникают у больных при развитии панкреатита, следует сказать, что клинические проявления во многом зависят от формы развития заболевания. Так, например, при хроническом течении воспаления в стадии ремиссии симптоматика носит смазанный характер и лишь периодически напоминает о себе больному. А вот при обострении хронического и развитии острого панкреатита симптомы имеют выраженный характер и часто становятся причиной возникновения необходимости госпитализировать больного.
Симптомы хронического
Как уже было сказано, симптомы воспаления поджелудочной железы в хронической форме имеют смазанные клинические проявления. Все, что может наблюдать больной в стадии ремиссии, это:
- отвращение к жирной пище,
- снижение аппетита,
- уменьшение массы тела,
- периодические приступы тошноты,
- нарушение стула (может появляться как запор, так и диарея, причем в большинстве случаев у пациентов при опорожнении кишечника отмечается жирный стул).
Все эти признаки воспаления поджелудочной железы периодически то усиливаются, то стихают. В момент, когда они становятся выраженными, у пациента может отмечаться дискомфорт в области правого подреберья и желудка. При этом острых проявлений болевого синдрома нет.
В зависимости от течения хронического панкреатита, его подразделяют на несколько форм – бессимптомный и рецидивирующий. В последнем случае вышеописанные симптомы возникают гораздо чаще и могут носить более выраженные проявления.

Возникающая при хроническом панкреатите боль свидетельствует об обострении болезни
Но есть еще несколько форм хронического панкреатита, которые даже в стадии ремиссии проявляются болезненными ощущениями – псевдоопухолевый и болевой. В данном случае больных периодически мучают боли в области правого подреберья и желудка, которые могут распространяться на область поясницы и грудины. Отличительной чертой этих форм панкреатита является отсутствие тошноты, рвоты и высокой температуры, как это обычно бывает при остром течении болезни.
Об особенностях воспаления поджелудочной железы у детей можно узнать из этой статьи.
Симптомы острого панкреатита и обострения хронического
Симптомы острого воспаления поджелудочной железы и обострения хронического панкреатита имеют выраженный характер. У человека появляются сильные опоясывающие болезненные ощущения в области правого подреберья, которые в прямом смысле слова «скручивают» его. Причем незначительное облегчение появляется только в определенном положении тела – сидя с наклоненным немного вперед туловищем.
Основными симптомами острого воспаления поджелудочной железы являются:
- болевой приступ,
- тошнота, часто приводящая к открытию рвоты, после которой не наступает облегчения,
- повышенный тонус передней брюшной стенки,
- побледнение кожных покровов,
- повышенное потоотделение,
- сильная слабость,
- высокая температура.
Когда воспаляется поджелудочная железа, в первую очередь появляется ощущение тяжести в эпигастральной области, которое возникают спустя несколько часов после последнего приема пищи. При этом присоединяются такие симптомы, как отвращение к еде, головные боли и головокружения, которые свидетельствуют о начале патологического процесса в поджелудочной железе.
Далее возникает болевой синдром, локализация которого напрямую зависит от того, какой участок поджелудочной был подвергнут воспалению. Если оно охватывает хвостовую часть органа, то боль отмечается в области левого подреберья и отдает в грудину и поясницу.

При обострении хронического панкреатита и развитии острого боль, возникающая в области подреберья, всегда носит опоясывающий характер
При воспалении головки поджелудочной железы боли, как правило, отмечаются в области правого подреберья, а когда патологические процессы охватывают тело органа, они возникают в области эпигастрия.
Если человек своевременно не принял никаких мер при возникновении болевого приступа, то далее к общим проявлениям болезни присоединяется сильная рвота и диарея, которые могут стать причиной наступления обезвоживания.
Важно! Острый панкреатит и обострение хронического воспаления поджелудочной железы у взрослых и детей могут привести к летальному исходу. Поэтому при возникновении характерной для этих состояний клиники необходимо немедленно вызывать бригаду скорой помощи.
Что делать при приступе?
Так как болевой приступ может возникнуть в любой момент, каждый больной должен знать, что ему необходимо делать, если воспалилась поджелудочная железа. Ведь если он сможет оказать себе первую помощь, у него появятся все шансы предотвратить возникновение серьезных последствий.
Тест: на определение риска сахарного диабета 2 типа

Присоединяйтесь к нашей группе Telegram и узнавай о новых тестах первым! Перейти в Telegram
Поделиться в Facebook Поделиться в VKГоворя о том, как снять воспаление поджелудочной железы, следует в первую очередь отметить, что лечебные мероприятия должны происходить только под врачебным контролем. Поэтому при появлении первичных признаков приступа необходимо немедленно вызывать бригаду скорой помощи.
А до приезда врачей можно выполнить следующие действия, которые помогут облегчить состояние больного:
- человека нужно усадить на диван или кресло, наклонив его туловище вперед (если открылась рвота, можно подставить какую-нибудь емкость),
- сделать внутримышечную инъекцию Но-шпы – она поможет устранить спазм в протоках поджелудочной и улучшить отток ее содержимого, тем самым уменьшив воспалительный процесс и выраженность болевого синдрома.

При возникновении острого приступа боли при панкреатите больного нужно срочно госпитализировать
Более никаких мероприятий до приезда скорой помощи выполнять нельзя, так как любое неверное действие может привести к ухудшению состояния больного. Как только врачи окажутся на месте, они, как правило, забирают больного в поликлинику, где далее занимаются его лечением.
Лечение при воспалении поджелудочной железы и возникновении острого болевого синдрома у мужчин и женщин предполагает под собой следующие мероприятия:
- внутримышечное или внутривенное введение спазмолитических препаратов,
- применение анальгетиков (в данном случае часто используются наркотические обезболивающие типа Морфия и Трамадола, которые вводятся внутривенно).
Более подробно о лекарствах, которые используют для лечения панкреатита, можно почитать здесь.
При таких заболеваниях, как обостренный хронический и острый панкреатит, требуется обязательное соблюдение голодной диеты. В этот период употреблять какую-либо пищу вообще нельзя. Разрешается только в небольшом количестве пить воду. Если у больного отмечается сильная рвота, повышение температуры и признаки развития некротических процессов, назначается антибактериальные и противорвотные препараты.
Как только приступ удастся купировать, общая терапия дополняется ферментными средствами и антацидами. Эти препараты обеспечивают нормализацию пищеварительных процессов в организме, улучшение усвоения питательных веществ и способствуют восстановлению перистальтики кишечника.

Лечение панкреатита должно происходить под строгим врачебным контролем. Самостоятельные действия в периоды острого воспаления могут привести к серьезным последствиям
В этот же момент больному разрешается первый раз поесть. Причем не обычную пищу, а диетическую, которая не оказывает сильной нагрузки на поджелудочную железу. И говоря о том, что можно есть при воспалении поджелудочной железы, то следует отметить, что первые несколько дней допускается употреблять только:
- картофельное жидко пюре, приготовленное на воде, без соли и масла,
- кисели,
- травяные чаи,
- отвар шиповника,
- нежирные кисломолочные продукты,
- каши на воде без масла, соли и сахара.
Если после введения первичного рациона состояние пациента остается стабильным, то спустя несколько дней ему можно кушать рыбные и мясные блюда. Только в этом случае они обязательно должны готовиться на пару и тщательно измельчаться. При этом допускается употребление только диетических сортов мяса и рыбы.
Также постепенно в рацион больного вводятся фрукты и овощи, но не в свежем виде, а в отварном или пропаренном. С них обязательно должна очищаться кожура, а перед употреблением их нужно измельчать до пюреобразного состояния.
Если состояние больного остается стабильным на протяжении 7-14 дней после приступа, его выписывают, назначая ему прием ферментных препаратов и при необходимости антациды (они снижают кислотность желудка), которые ему нужно будет принимать на протяжении нескольких месяцев.

После выписки необходимо строго следовать всем рекомендациям врача, так как только так можно будет предотвратить рецидив болезни и появления на ее фоне осложнений
Что потом?
Вне зависимости от причины воспаления поджелудочной железы пациенту необходимо ее лечить, если даже не наблюдается ухудшения состояния здоровья. Чтобы не дать панкреатиту прогрессировать и провоцировать развитие различных осложнений, больному необходимо постоянно придерживаться лечебной диеты, которая исключает из рациона все продукты питания, оказывающие сильную нагрузку на поджелудочную железу. Таковыми являются:
- жирные сорта рыбы и мяса,
- сало,
- копчености,
- соленья,
- консервы,
- колбасные изделия,
- полуфабрикаты,
- фаст-фуды,
- все жареные и жирные блюда,
- молочные и кисломолочные продукты с повышенным содержанием жира (более 1,5%),
- сдобная выпечка,
- кондитерские изделия,
- газированные напитки,
- крепкий чай и кофе,
- алкоголь.
Следует понимать, что соблюдение диеты в лечении панкреатита является очень важным. Если пренебрегать правильным питанием, это не только приведет к снижению проводимой медикаментозной терапии, но и к частым обострениям болезни.

Более подробно о том, что можно кушать при воспаленной поджелудочной, а что нет, расскажет врач
Народные средства
Говоря о том, чем лечить панкреатит, нельзя не сказать об эффективности нетрадиционных методов лечения. Однако применять их можно только в качестве дополнительной терапии и только после консультации со специалистом.
Хорошо себя зарекомендовали в лечении панкреатита травы, которые обеспечивают улучшение оттока желчи и панкреатического сока, а также снятие воспалительных процессов. Среди таких растений находится барбарис. Его используют для приготовления настойки, для которой берется 100 г измельченных корней барбариса, заливается 1 л водки и настаивается на протяжении 10-14 дней в темном месте. Принимается такое средство по 1 ч.л. 3 раза в день перед едой, разбавляя в небольшом количестве воды.
Очень хорошо использовать для лечения панкреатита травяной настой из корня аира. Для его приготовления потребуется 1 ст. л. перетертого корня аира, который нужно залить стаканом крутого кипятка, поставить в теплое место и дождаться его полного охлаждения, а затем процедить. Принимается такое средство по 1 ч.л. перед каждым приемом пищи.
Еще один эффективный народный метод лечения панкреатита – лимоны. Их следует взять в количестве 1 кг и пропустить через мясорубку, а затем смешать с измельченной зеленью и чесноком (по 300 г). Полученную смесь нужно употреблять по 1 ч.л. 3 раза в день за 20-30 минут до употребления пищи.
При появлении постоянного дискомфорта в области поджелудочной железы рекомендуется пить свежевыжатый картофельный сок. Для его приготовления берется одна картофелина, промывается под проточной водой и трется на терке (очищать от кожуры не стоит). Затем из полученной массы руками выжимается сок, который и нужно употребить перед приемом пищи. Такие манипуляции следует проводить не менее 3 раз в день, но заготавливать картофельный сок заранее не стоит, так как максимальный срок его хранения составляет 30 минут.
Лечение панкреатита можно проводить различными способами. Главное, чтобы они обязательно сочетались с диетой и приемом лекарственных препаратов, назначенных врачом. При этом, если человек использует средства нетрадиционной медицины, ему нужно внимательно относиться к своему самочувствию. При первых признаках его ухудшения, необходимо сразу же прекращать самолечение и показаться врачу.
